Godziny przyjęć - godziny przyjęć i e-wizyt
Wtorek
14:30 - 20:00
EPILEPTOLOGIA
Padaczka jest jedną z najczęstszych chorób neurologicznych, charakteryzują się trwałą predyspozycją do generowania napadów – z wszelkimi ich konsekwencjami w zakresie neurologicznym, poznawczym i psychospołecznym. Niekiedy konieczne jest rozpoznanie i leczenie padaczki nawet po wystąpieniu jednego napadu pod warunkiem zaistnienia trwałych zaburzeniach funkcji mózgu mogących z dużym prawdopodobieństwem generować kolejne napady (Fisher RS, van Emde Boas W, Blume W, et al.. Epileptic seizures and epilepsy; Definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). Epilepsia 2005;46:470-2.).
Wskazania dotyczące rozpoznania i padaczki sprecyzowała ostatnio Międzynarodowa Liga Padaczkowa. Według praktycznej definicji można rozpoznać padaczkę po wystąpieniu dwóch niesprowokowanych napadów obserwowanych w odstępie czasowym dłuższym niż 24 godziny, a także po wystąpieniu nawet jednego napadu padaczkowego. W drugim przypadku decyzję o rozpoznaniu padaczki i leczeniu podejmuje lekarz epileptolog po wykazaniu dużego ryzyka wystąpienia kolejnych napadów. Przyjęto, że jest to większe niż 60% ryzyko kolejnego napadu w okresie najbliższych 10 lat – porównywalne z prawdopodobieństwem wystąpieniem kolejnego napadu po dwóch niesprowokowanych napadach padaczkowych (ILAE official report: a practical clinical definition of epilepsy. Fisher RS et al. Epilepsia 2014 Apr;55(4):475-82.)
W praktyce oznacza to, że wystąpienie niczym niesprowokowanego napadu wymaga rozpoznania oraz leczenia padaczki w przypadku stwierdzenia zmian w zapisie EEG (Atlas of EEG Patterns. Lippincott Williams & Wilkins,.2013). Zmiany te muszą być charakterystyczne dla jednego z wielu zespołów padaczkowych lub padaczek z zmianami w mózgu lub chorób neurologicznych, których głównym objawem są napady padaczkowe. (Berg AT i wsp. Revised terminology and concepts for organization of seizures and epilepsies: Report of the ILAE Commission on Classification and Terminology, 2005–2009 Epilepsia 2010;51;676-685)
Przyczyny występowania napadów padaczkowych
Należy pamiętać, że występowanie nawet wielu tzw. sprowokowanych napadów padaczkowych nie zawsze upoważnia do rozpoznania padaczki i jej leczenia. Sprowokowane napady padaczkowe mogą pojawi się po odstawieniu alkoholu, spadkiem poziomu cukru, zaburzeniach elektrolitowych (znaczne obniżeniu poziomu sodu), w czasie infekcji i wysokiej gorączki drgawki gorączkowe u dzieci, czy bezpośrednio po urazie głowy lub udarze mózgu (TABELA 1). Tego typu napady drgawek nie zawsze wymagają leczenia (Beghi E. et al. Recommendation for a definitione of acute symptomatic seizures. Epilepsia 51. 671-675.)
TABELA 1. Przyczyny napadów padaczkowych nie związane z chorobami neurologicznymi.


Istnieją również inne powody występowania padaczki (TABELA 2). Może to wynikać z uwarunkowań genetycznych – mamy wówczas do czynienia z rodzinnym występowaniem napadów padaczkowych. Dotyczy to w szczególności padaczek pierwotnie uogólnionych, których przyczyną mogą być zaburzenia funkcji neuroprzekaźników lub kanałów jonowych błon komórkowych. Wielokrotnie przyczyna choroby jest nieznana i wymaga dalszej diagnostyki .
Z kolei przyczyną padaczki ogniskowej mogą być niekiedy subtelne zmiany w obrębie kory mózgowej wywołane urazem okołoporodowym, drgawkami gorączkowymi lub czynnikami genetycznymi.
Zazwyczaj padaczki ogniskowe, często lekooporne, powiązane są z obecnością guza mózgu, uszkodzeniami mózgu po urazie, chorobami naczyniopochodnymi ( udarami mózgu), przebytym zapaleniem mózgu lub opon mózgowych. Niekiedy obserwowane są zaburzenia rozwojowe kory mózgowej (dysplazja korowa). Napady padaczkowe pojawiają dość często w zaawansowanej, postaci stwardnienia rozsianego.
TABELA 2. Etiologia padaczki w różnych grupach wiekowych.
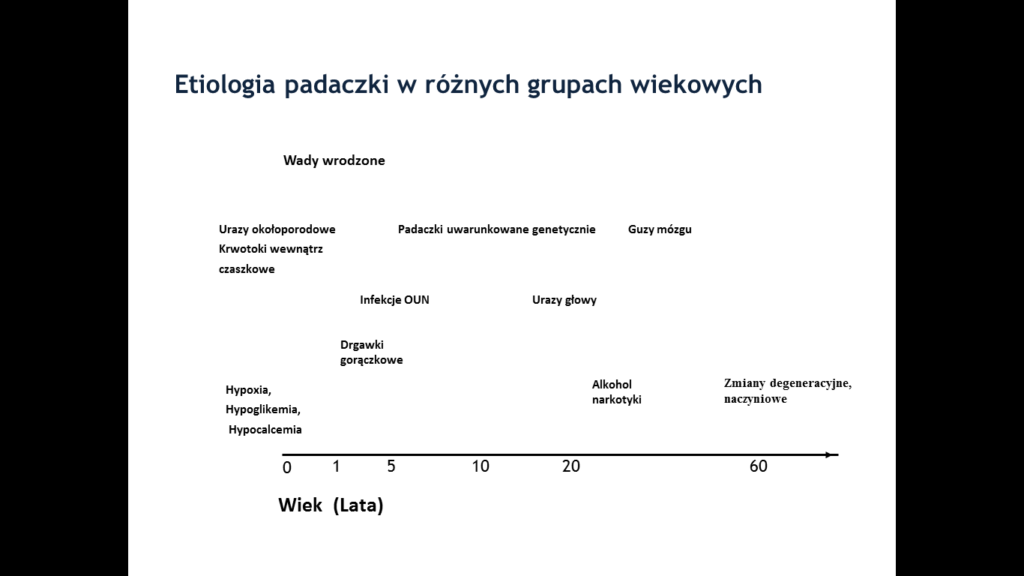
Na podstawie : Lars Forsgren1 and Dale Hesdorffer. Epidemiology and Prognosis of Epilepsy. W: The treatment of Epilepsy. edited by Simon Shorvon, Simon Shorvon, Jerome Engel Jr. 2009. Third Ed. A John Wiley & Sons, Ltd., Publication
Częstość występowania i zapadalność na padaczkę
Aż 65 milionów osób na świecie choruj na padaczkę (Ngugi A.K et al. Incidence of epilepsy; a systemic review and metaanalysis. Neurology, 2011,77 1005-1012). Wiadomo, że około 0,8% Europejczyków choruje na padaczkę. Potwierdzają to dokładne badania epidemiologiczne wykonane w Szwecji, które wykazały, że 0,88% populacji tego kraju przewlekle leczy się na padaczkę (Acta Neurol Scand . 2015. Jan;131(1):37-44.). Nie przeprowadzono nigdy badań epidemiologicznych obejmujących całą Polskę, ale na podstawie badań europejskich można z dużym prawdopodobieństwem przypuszczać, że w Polsce jest ponad 300 000 osób z rozpoznaną padaczką. Odpowiednie leczenie farmakologiczne umożliwia u około 2/3 pacjentów pełną kontrolę napadów padaczkowych, a wielu z nich po około 2-3 latach bez napadów może odstawić leki. Pozostała 1/3 pacjentów (około 100 tys.) cierpi na przewlekłą, lekoporną padaczkę (Sander JW., Shorvon SD. Epidemiology of the epilepsies. J Neurol Neurosurg Psychiatry 1996;61:433-43; The natural history of epilepsy: an epidemiological view. Kwan P. Sander J.W. Journal of Neurol. Neurosurgery and Psychiatry 2004, 75 1376-1381).
Zapadalność na padaczkę i jej częstość zmienia się z wiekiem. Największa zachorowalność jest obserwowana w wieku podeszłym – wzrasta wraz ze starzeniem się społeczeństwa. Częstość występowania padaczki, głównie objawowej i ogniskowej dramatycznie wzrasta w wieku powyżej 60 lat. Częstość występowania padaczki wieku powyżej 65 lat to około 1,5% tej populacji.
Dla porównania ryzyko zachorowania na padaczkę od narodzin do 20 roku życia nie przekracza 1%, ale już do 75 roku życia wynosi 3% , a pw 84 roku życia aż 4,4% (Hauser WA, Annegers JF, Kurland LT. Incidence of epilepsy and unprovoked seizures in Rochester, Minnesota: 1935–1984. Epilepsia 1993; 34:453–468).
Leczenie padaczki
Przebieg leczenia zachowaczego padaczki można przedstawić za pomocą następującej sekwencji diagnostyczno – terapeutycznej: (TABELA 3).
TABELA 3. Prawdopodobny przebieg leczenia farmakologicznego padaczki.
PADACZKA REAGUJĄCA NA FARMAKOTERAPIĘ
Bez napadów przez okres trzy razy dłuższy od najdłuższej przerwy przed leczeniem, ale nie krócej niż 12 miesięcy.
PADACZKA JESZCZE BEZ ZDEFINIOWANEGO WYNIKU LECZENIA FARMAKOLOGICZNEGO
Zbyt krótki obserwacji dla rozpoznania padaczki kontrolowanej lekami lub padaczki lekoopornej.
PADACZKA OPORNA NA LECZENIE FARMAKOLOGICZNE
Brak możliwości uzyskania kontroli napadów przy próbach leczenia dwoma odpowiednimi i dobrze tolerowanymi lekami w mono lub biterapii.
Na podstawie : Patrick Kwan, M.D. et al. Definition of drug resistant epilepsy: consensus proposal by the ad hoc Task Force of the ILAE Commission on Therapeutic Strategies. Epilepsia 2010 Jun;51(6):1069-77.
Na przełomie XX i XXI wieku wprowadzono wielu nowych leków, o często unikalnych mechanizmach działania. Dzięki temu poprawiły się możliwości leczenia padaczki. Niestety, dostępne obecnie leki mają działanie jedynie ograniczające możliwość występowanie napadów, bez wpływu na przyczyny napadów i dalszą epileptogenezę. Dotyczy to również leków, które pojawią się w najbliższych kilkunastu latach. Oznacza to, że nie jesteśmy w stanie usunąć lub zniwelować przyczyny na przykład padaczki pourazowej lekami. Po uszkodzeniu mózg pozostaje uszkodzony, a objawy tego uszkodzenia – czyli napady padaczkowe – można zlikwidować lekami. Zatem leczymy i będziemy leczyć objawy padaczki a nie jej przyczynę.
Wieloletnia nieskuteczna farmakoterapia padaczki wywiera wyjątkowo niekorzystny wpływ na chorego. Często przewlekła padaczka powoduje „stygmatyzację”, a nieprzychylne reakcje otoczenia utrudniające pacjentom możliwość dobrego funkcjonowania w swoim środowisku. Niezadawalające wyniki farmakoterapii powinny skłaniać do podejmowania nowych decyzji terapeutycznych. Brak kontroli napadów potwierdzony definicją lekooporności upoważnia do rozważenia możliwości diagnostyki przedoperacyjnej i ewentualnego leczenia operacyjnego.
(M.J. Brodie. Patterns of treatment response in newly diagnosed epilepsy. Neurology 2012;78:1548–1554)
Leczenie neurochirurgiczne padaczki
Można oczekiwać, że od 25 do 50 % pacjentów z niekontrolowaną farmakologicznie padaczką, kwalifikuje się do leczenia niefarmakologicznego – przede wszystkim operacji neurochirurgicznej. Usuniecie zdiagnozowanego wcześniej obszaru padaczkorodnego (na przykład w płacie skroniowym) może by jedynym sposobem wyleczenia padaczki nawet po wielu dziesięcioleciach nieskutecznej farmakoterapii. Najlepsze wyniki leczenia neurochirurgicznego oczekiwane są w padaczkach, w których mamy uchwytną przyczynę pod postacią nieprawidłowości, blizny mózgu. Najczęściej w padaczce z przyśrodkowej części płata skroniowego, padaczce związanej ze padaczkorodną zmianą strukturalną stwardnieniem hipokampa, dysplazją korową, łagodnymi guzem, anomaliami naczyniowymi lub zmianami pourazowymi. Każda operacja musi być poprzedzona wnikliwą diagnostyką z badaniami zwykle wideo-EEG (rejestracja napadów), badaniami strukturalnego i czynnościowego rezonansu magnetycznego, oceny metabolizmu mózgowego w badaniu PET mózgu oraz badaniami psychologicznymi z testem na dominacje półkulową (test Wady) . Niekiedy konieczne są badania wideo EEG z implantowanymi elektrodami wewnątrzczaszkowymi.
Ostateczna decyzja o operacji padaczki wymaga wielospecjalistycznego konsylium w obecności neurochirurga, epileptologa i psychologa oraz niekiedy radiologa. Wymaga w przypadku każdego pacjenta oceny indywidualnego ryzyka i korzyści proponowanego leczenia.
Diagnostyka przedoperacyjna padaczki lekoopornej
Pod koniec XIX wieku rozpoczęła się era nowoczesnego leczenia operacyjnego padaczki, opartego na wnikliwej diagnostyce przedoperacyjnej. Na podstawie obrazu klinicznego napadów (semiologii) lokalizowano obszar padaczkorodny kory mózgowej . W 1886 roku chirurg Victor Horesy mógł usunąć obszar padaczkorodny u kilku pacjentów z napadami wychodzącymi z okolicy czuciowo-ruchowej na podstawie sugestii Wiliama Gowersa i wyników badań doświadczalnych kierującego pierwszych pacjentów na operację – John H. Jacksona, (British Med. Journal 1886).
W Polsce leczenie operacyjne padaczki rozpoczęto w latach 50 tych XX wieku w Warszawie. W okresie kolejnych dekad diagnostyka przedoperacyjna ulegała zmianom, początkowo opierała się tylko na badaniach międzynapadowych EEG, prostych badaniach radiologicznych (pneumoencefalografia, angiografia), opisie klinicznego przebiegu napadów (semiologii) oraz badań elektrokortykograficznych (EKoG) w czasie operacji padaczki.
Zasadniczym celem badań przedoperacyjnych jest lokalizacja obszaru wyjścia napadów. Wykonuje się to na podstawie semiologii napadów oraz badań dodatkowych, neurofizjologicznych, neuropsychologicznych i obrazujących (MRI – Magnetic Rezonans Imaging).
Po zakończeniu diagnostyki, wyniki wszystkich badań neurofizjologicznych, neuroobrazujących i semiologii powinny zgodnie lokalizować obszar padaczkorodny. Ostateczne podjęcie decyzji o operacji zależy od lokalizacji ogniska padaczkorodnego i odpowiedzi na pytanie, czy planowana operacja z dużym prawdopodobieństwem wpłynie na ustąpienia napadów oraz czy nie pogorszy jakości życia pacjenta.
To właśnie w tym celu wykonywana jest nieinwazyjna diagnostyka przedoperacyjna – długotrwałe badanie wideo EEG, z wymaganą rejestracją napadów padaczkowych. Korelacją zmian w EEG z obrazem klinicznym napadów jest pierwszym, koniecznym celem diagnostyki u wszystkich pacjentów. Badania wideo EEG dodatkowo umożliwiają rozpoznanie napadów niepadaczkowych, głównie psychogennych, nierzadko błędnie uznanych za oporną na leczenie padaczkę.
Badania obrazujące mózgowie rezonansem magnetycznym (MRI), z zastosowaniem protokołu badań umożliwiające wykrycie subtelnych zmian strukturalnych często spotykanych w padaczce ogniskowej, jak np.: stwardnienia hipokampa, zaburzeń rozwojowych kory lub związanych z padaczka zmian organicznych, łagodnych guzów, malformacji naczyniowych , etc.
Badania neuropsychologiczne obejmują analizę profilu i poziomu funkcjonowania poznawczego pacjenta, dominacji półkulowej dla funkcji werbalnych.
W przypadku barku jednoznacznych wyników powyższych badań wykonywana jest dalsza diagnostyka przybliżająca lokalizacje ogniska padaczkowego:
1. Ocena pośrednia lub bezpośrednia zmian metabolizmu w obszarze padaczkorodnym padaczkowym:
– Badania PET wykonane w okresie międzynapadowym, najczęściej z oceną metabolizmu glukozy (FDG-PET) i aktywności receptora benzodiazepinowego (C-flumazenil PET). Badanie jest przydatne przy trudnościach diagnostycznych głownie w padaczce skroniowej, bez widocznych zmian strukturalnych.
– Badanie SPECT HMPO dające dobre wskazówki lokalizacyjne po padaniu znacznika w początkowej fazie napadu lokalizacje obszar wzmożonego przepływu krwi w ognisku padaczkowym
– Badania SISCOM, polegające na subtrakcji obrazu SPECT otrzymanego przez porównanie badania międzynapadowego i na początku napadu z nałożeniem wyniku subtrakcji na obraz MRI.
– Badania EEG skorelowane z obrazem rezonansu czynnościowego (fMRI – functional Magnetic Rezonanse Imaging) z uwidocznieniem obszarów wzmożonej utylizacji tlenu zwykle w okresie międzynapadowym w obszarze padaczkorodnym.
2.Badania międzynapadowe dokładnie lokalizujące ognisko wyładowań iglic na podstawie:
– Magnetoencefalografii (MEG), z lokalizacją iglic na obrazie rezonansu magnetycznego (MSI)
– Elektroencefalografii wysokiej rozdzielczości (128-256 elektrod) (ESI).
3. Badania inwazyjne EEG (iEEG):
– Długotrwałe badanie wideo EEG z implantowanymi przewlekle elektrodami, wykonywane głównie w padaczce pozaskroniowej, przy braku możliwości nieinwazyjnej lokalizacji początku napadu. Inplantacja elektrod podtwardówkowych dodatkowo umożliwia mapowanie funkcji kory przy stymulacji elektrycznej.
4. Badania mające na celu przewidywanie i zminimalizowanie deficytów pooperacyjnych
– Czynnościowy rezonansu magnetycznego (fMRI),do lokalizacji ważnych obszarów korowych (elokwentnych) w tym mowy mogących znajdować się w obszarze padaczkorodnym
-Test na dominacje półkulową dla mowy (test Wady) z ocenę wydolności obu hipokampów dla krótkotrwałej pamięci epizodycznej z wykazaniem prawdopodobnych deficytów pamięci po resekcji skroni.
5. Końcowym etapem diagnostyki są neurofizjologiczne badania śródoperacyjne:
-Elektrokorytkograficzne (EKoG), Badanie śródoperacyjne EKoG umożliwiają ostateczne zaplanowanie zakresu operacji, a niekiedy wskazanie obszaru padaczkorodnego związanego z ogniskową dysplazją korową. Śródoperacyjne badania potencjałów wywołanych oraz stymulacja kory w okolicy ogniska padaczkorodnego wykonywana jest w przypadku lokalizacji obszaru padaczkorodnego w okolicach elokwentnych kory (Chaturbahuj R, Kurupath R. Concept of epilepsy surgery and presurgical evaluation. Epileptic Disord .2015,17,19-31).
Leczenie operacyjne, rodzaje operacji
• Lobektomia przednio-przyśrodkowej części skroni
Najczęściej leczenie podejmuje się w padaczce skroniowej, najczęściej z napadami
z przyśrodkowej części płata skroniowego. Możliwości skutecznego leczenia farmakologicznego są znikomej nie przekraczają kilku procent. Prawidłowo zdiagnozowane ognisko padaczkowe w skroni, po lobektomi przedniej części skroni wraz z hipokampem pozwala na 60-80% szansę na wyleczenie w perspektywie przynajmniej dwuletniej obserwacji. Nie można uzyskać podobnego dobrego wynik w innych padaczkach. W padaczka czołowej całkowite ustąpienie napadów nie przekracza 50% .
• Lesionektomia
Polega na usunięciu zmiany uwidocznionej badaniem strukturalnym MRI związanej z obszarem padaczkorodnym:
– Anomalii naczyniowych, najczęściej o typie naczyniaka jamistego,
– Łagodnych guzów ( gangloglioma, dysembrioblastic neuroepithelial tumor),
– Ogniskowych dysplazji korowych ( zmiany wynikające z ogniskowych zaburzeniach migracji neuronów w okresie płodowym).
• Callosotomia przednia
Polega na przecięciu przedniej części spoidła wielkiego w zakresie od kilku centymetrów do 2/3 długości spoidła, ale nie wiadomo zę większy zakres operacji zwiększa możliwość wystąpienia zespołu rozłączenia ( mutyzm, apraksja, objawy czołowe)
Ma z cel w leczeniu opornych na leczenie napadów toniczno-klonicznych, tonicznych, klonicznych i atonicznych zmniejszenie i częstości, a niekiedy ustąpienie. Podstawowym wskazanym do operacji jest zespół Lennox-Gastaut.
• Hemispherectomia czynnościowa
Operacja polega na rozłączeniu kory w obrębie jednej półkuli od struktur podkorowych i przecięciu połączeń międzypółkulowych.
Ma zastosowanie w leczeniu katastrofalnych form z wczesnodziecięcą padaczki z dużymi, ale jednopółkulowymi zmianami, np. w zespole Rasmussena, padaczce z napadami połowiczymi i hemiplegią, zespole Sturge-Webera, stwardnieniu guzowatym. W wyniku operacji uzyskuje się często całkowite wyleczenie lub znaczne zmniejszenie częstości napadów.
• Inne metody leczenia operacyjnego padaczki
o Leczenie przewlekłej padaczki : neurostymulacja
Neurostymulacja nie daje pełnej kontroli napadów. Może być zalecana jedynie w przypadku opornej na leki padaczki tylko w przypadku braku możliwości usunięcia ogniska padaczkowego (padaczkorodnego).
W przypadku braku możliwości usunięcia obszaru padaczkorodnego, głownie w padaczce wieloogniskowej lub pierwotnie uogólnionej podejmowane są próby leczenia neurostymulacją.
Nie uzyskuje się pełnej kontroli napadów i odstawienia leków p/padaczkowych. Najpowszechniej jest stosowana stymulacja nerwu błędnego (VNS). Stosowana od początku lat 90- tych, wykazuje przypuszczalną skuteczność lekoopornej padaczce dziecięcej i zespole Lennox-Gastaut. Brak wiarygodnych danych o skutecznym leczeniu przewlekłej padaczki dorosłych. Inne metody leczenia Neurostymunacją to; stymulacja zewnątrzczaszkowa nerwu trójdzielnego i gałęzi usznych nerwu błędnego, głęboka stymulacja mózgu; jader przednich wzgórza i najprawdopodobniej najbardziej skuteczna stymulacja „na żądanie” działająca w systemie zamkniętej pętli (RNS: responsive neurostymulation) poprzez elektrody wewnątrzczaszkowe zaimplantowane zdiagnozowanych wcześniej w obszarach padaczkorodnych.
o Minimalnie inwazyjne operacje padaczki ogniskowej.
Próby leczenia radiochirurgicznego (gamma knife) naczyniaków i łagodnych guzów związanych z padaczką nie upowszechniły się. Na efekt terapeutyczny po leczeniu trzeba czeka od 2 do 3 lat, przy częstych powikłaniach śródoperacyjnych, a także bezpośredni po zabiegu przejściowym nasileniu napadów. (Quigg M. et al .Radiosurgery for Epilepsy. Clinical experience and potential antiepileptic mechanism. Epilepsia, 2012,53, 7-15)
o Stereotaktyczna laserowa ablacja ognisk padaczkorodnych
Niedawno wprowadzono stereotaktyczna laserową ablację zmian związanych z obszarem padaczkorodnym, między innymi w padaczce skroniowej z przyśrodkowej części skroni i padaczce śmiechu z hamartoma podwzgórza.(Willie J.T. et al. . Real time magnetic reconance –guided stereotactic Laser amygalohippocampetomy for MTLE epilepsy.Neurosurgery, 2014,74,569-585).
Ważne definicje
Napad padaczkowy – Pojawienie się przemijających objawów, o ewidentnym początku i zdefiniowanym zakończeniu, wywołanych nieprawidłową często synchroniczną czynnością neuronów w mózgu.
Napady padaczkowe dzielimy na pierwotnie uogólnione i ogniskowe;
Ogniskowe rozpoczynają się lokalnie w lewej lub prawej półkuli mózgu w jednym obszarze kory, możliwym do zlokalizowania na podstawie objawów klinicznych (semiologii napadów)
i badan dodatkowych takich jak EEG , wideo EEG czy wielu technik neuroobrazowania mózgowia. Napadu uogólnione mają jednoczasowy początek w obu półkulach mózgu, bez możliwości wskazania jakiegokolwiek obszaru kory mózgowej odpowiedzialnego za wystąpienie napadu.
Definicja Padaczki – Według zalecanej przez Międzynarodową Ligę Padaczkową od 2014 roku definicji padaczki pacjenta można uznać za chorego na padaczkę po wystąpieniu dwóch niesprowokowanych napadów padaczkowych obserwowanych w odstępie czasowym dłuższym niż 24 godziny lub wyjątkowo po wystąpieniu tylko jednego napadu padaczkowego. W drugim przypadku decyzja o rozpoznaniu padaczki i leczeniu farmakologicznym podejmuje lekarz epileptologa po stwierdzeniu w każdym przypadku dużego ryzyka wystąpienia kolejnych napadów – przyjmuje się że jest to 60% prawdopodobieństwo kolejnego napadu w okresie najbliższych 10 lat.
Podobnie pojedynczy napad wymaga rozpoczęcia leczenia farmakologicznego w przypadku rozpoznania na podstawie objawów klinicznych i badań dodatkowych np. zmian w zapisie EEG lub badan neuroobrazujących jednego z wielu tzw. zespołów padaczkowych lub chorób neurologicznych których objawem są napady padaczkowe. (ILAE official report: a practical clinical definition of epilepsy. Fisher R.S et al. Epilepsia 2014 Apr;55(4):475-82.)
Padaczka lekooporna – w 2010 roku Międzynarodowa Liga Padaczkowa zaproponowała nową definicję padaczki opornej na leczenie farmakologiczne i wprowadziła zupełnie nową definicję padaczki podającej się leczeniu. Założono, że prawidłowo rozpoznano typ padaczki i podjęto odpowiednie dla niej leczenie. Brak kontroli napadów po próbach leczenia dwoma lekami w monoterapii lub politerapii w dawkach terapeutycznych przez okres około dwóch lat upoważnia do rozpoznania lekooporności (Patrick Kwan, M.D. et al. Definition of drug resistant epilepsy: consensus proposal by the ad hoc Task Force of the ILAE Commission on Therapeutic Strategies.Epilepsia 2010 Jun;51(6):1069-77).
Cennik:
| Cena PLN | Cena EUR | |
|---|---|---|
| Konsultacja w Gabinecie | 200-250 | 50-70 |
| e -Wizyta konsultacja telefoniczna | 150 | 40 |
| Konsultacja pierwszorazowa | 260 | 75 |
| Badanie EEG (cena za pierwszą godzinę) | 250 | 70 |
| Badanie EEG (cena z drugą i kolejne godziny) | 150 | 40 |
